La première vague de coronavirus semble être passée, le temps est venu de dresser un bilan intermédiaire sur la résilience de notre système de santé en vue d’une deuxième vague éventuelle. Cette résilience repose sur trois piliers.
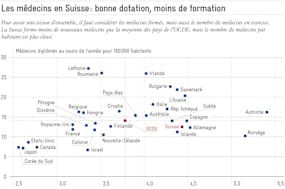
Le premier est sans aucun doute le personnel. Avec 4,3 médecins (OCDE : 3,3) et 17,2 infirmiers (OCDE : 7,9) par mille habitants (2017), la Suisse dispose d’une capacité d’encadrement forte en comparaison internationale. Contrairement au discours qui décrie un démantèlement du secteur de la santé, ces dotations en personnel par habitant ont augmenté durant la dernière décennie, de 13% pour les médecins et de 29% pour le personnel soignant. De plus, les employés du secteur de la santé travaillent principalement à temps partiel. Le taux d’occupation moyen est de 78% en hôpital, de 69% en EMS et de 43% dans les services de soins à domicile. Ce qui génère des coûts de formation et de recrutement supplémentaires en temps normal s’avère une réserve de personnel importante en temps de crise, car ces personnes peuvent accumuler des heures supplémentaires sans devoir dépasser le nombre d’heures de travail maximal par semaine.
Deuxième pilier de résilience : le matériel et les infrastructures. Beaucoup ont déploré le manque de respirateurs artificiels durant la crise du coronavirus et appellent à des achats supplémentaires. Or, chaque pandémie a ses particularités. Si le Covid-19 s’attaque aux poumons, d’autres virus comme Ebola, nécessitent des réserves de transfusion de sang. Il est peu opportun – et surtout très cher – de prévoir les équipements pour toutes les infections possibles. En revanche, des masques, coiffes et autres vêtements de protection seront nécessaires pour tous les types de pandémie. Or, ces consommables ont manqué. C’est d’autant plus révoltant que les besoins étaient identifiés et les manquements documentés. Il s’agit de tirer les leçons au niveau des cantons et au niveau des institutions pour parer à ces pénuries à l’avenir. Avec environ 1000 lits dans les services de soins intensifs, la Suisse semblait avoir peu d’infrastructures. Toutefois, cette capacité a pu être augmentée de 60% durant la crise, grâce à des aménagements dans les hôpitaux publiques et privés. Cette flexibilité des institutions, soutenue par des actions coordonnées par les médecins cantonaux et les services de prévention et contrôle des infections des hôpitaux universitaires a été un élément clé pour gérer la crise.

Moins glamour, mais plus efficace : l’Etat doit avant tout veiller à ce que les processus de préparation à une nouvelle vague ou une autre pandémie soient mis en place et entraînés. (Sharon McCutcheon, Unsplash)
Ce qui nous amène au troisième pilier de résilience : les processus. Il est difficile à ce stade de dresser un tableau précis pour tous les cantons et toutes les institutions. Mais au premier abord, tant les hôpitaux en première ligne, et les médecins de famille que les médecins en EMS, en deuxième ligne, ont rapidement su s’adapter à la situation. Toutefois, en termes de gestion des ressources, des améliorations sont nécessaires. Alors que certains services de soins intensifs tournaient à la limite de leur capacité, que l’armée, la protection civile et des étudiants en médecine et soins infirmiers étaient mobilisés, bien des hôpitaux et cliniques avaient des lits vides et du personnel redondant suite à l’interdiction du Conseil fédéral de mener des opérations non urgentes. Au sommet de la crise, on décomptait jusqu’à 20’000 personnes enregistrées au chômage partiel parmi le personnel soignant. Une meilleure gestion de ce personnel hautement qualifié s’impose.
D’une part, il faut renforcer l’interchangeabilité du personnel au sein d’une institution. Si les urgentistes, anesthésistes et internistes manquaient, il y avait du personnel inoccupé dans les autres services. A l’instar des sites de production chimique, où une partie du personnel est formé à la lutte incendie en appoint aux pompiers professionnels, on pourrait imaginer la création d’un corps de réserves pour pandémies. Ces médecins et soignants pourraient être formés pour venir en soutien à leurs collègues des services intensifs lors de crises.
D’autre part, la gestion du personnel au sein d’un canton voire d’une région devrait être améliorée. Ainsi, la canalisation des patients contaminés par le virus dans un établissement, et des patients non-contaminés vers un autre, comme cela était le cas dans le canton de Genève et dans le canton de Berne, est une piste intéressante à suivre. De même, les efforts du canton de Zurich qui a créé une plateforme numérique pour faciliter le placement temporaire de personnel soignant au chômage partiel est une autre initiative à saluer.
La Suisse, avec un secteur de la santé parmi les plus chers du monde, dispose déjà de beaucoup d’infrastructures et de personnel. Le politique doit résister à la tentation de vouloir «couper des rubans» lors d’inauguration de nouveaux lits aux soins intensifs. Non, l’Etat, comme régulateur et propriétaire d’hôpitaux, doit avant tout veiller à ce que les processus de préparation à une nouvelle vague ou une autre pandémie soient mis en place et entraînés. C’est moins glamour, mais plus efficace.
Cet article est paru dans Le Temps le 26 mai 2020.