Bis Ende des 19. Jahrhunderts war der Gesundheitssektor sehr dezentral und lokal organisiert. Religiöse (Kranken-) Schwestern kümmerten sich in eng belegten, kleinen Hospizen um die ärmsten Patienten, während reichere Bürger sich individuell durch einen Arzt zu Hause behandeln liessen.
Mit dem technischen Fortschritt um die 1900er Jahre (z.B. Röntgen- oder Sterilisationstechniken) veränderte sich die Versorgungsstruktur, weil Investitionen in entsprechende Apparaturen für die Privatkundschaft einzelner Ärzte nicht rentierten. Private wie öffentliche – kommunale oder kantonale – Spitäler mit modernen Geräten entstanden, die sowohl Reiche wie Arme empfingen. Finanzstarke Patienten zahlten Honorare für die Ärzte, letztere behandelten dafür die ärmsten unentgeltlich. Damals war Quersubvention Teil des Geschäftsmodells, während sich heute öffentliche Spitäler fast rechtfertigen müssen, wenn sie privatversicherte Patienten aufnehmen.
Gesundheit als kantonale Aufgabe
Hundert Jahre später ist das Gesundheitswesen nach wie vor dezentral organisiert und Hauptaufgabe der Kantone. Nur wenige Aufgaben wurden dem Bund übertragen: die Finanzierung von Gesundheitsleistungen (das Kranken- und das Unfallversicherungsgesetz), Vorschriften im Bereich der Aus- und Weiterbildung für Berufe der medizinischen Grundversorgung und zur Ausübung dieser Berufe, die Forschung am Menschen, die Gentechnologie im Humanbereich sowie die Transplantationsmedizin. Dazu kommen Vorschriften im Umgang mit Lebens- und Heilmitteln sowie zum Schutz vor übertragbaren Krankheiten, inklusive Epidemiengesetz.
Selbst in der Covid-19-Pandemie von 2020, als der Bund um weitgehende Kompetenzen im Gesundheitsbereich verfügte, spielten die Kantone weiterhin eine wichtige Rolle in der Organisation der Grundversorgung. Sie definierten die Spitäler, die Vorhalteleistungen erbringen mussten, regelten die Patientenströme und organisierten die Verteilung von Schutzmaterial.
Bürgernahes Subsidiaritätsprinzip
Diese subsidiäre Aufgabenteilung im Gesundheitssektor ist sinnvoll und eine Stärke der Schweiz. Sie ermöglicht es, den topografischen, soziokulturellen und demografischen Eigenheiten Rechnung zu tragen. Die ambulante Alterspflege lässt sich in einem Gebirgskanton der Zentralschweiz mit ausgeprägtem Fachkräftemangel nicht gleich organisieren wie in einem städtischen Umfeld am Rhein oder an der Rhone, wo Grenzgänger bis zu 20 Prozent des Gesundheitspersonals ausmachen.
Auch Ereignisse von nationaler Tragweite wie die Covid-19-Pandemie haben exemplarisch aufgezeigt, dass die Infektionsraten im Tessin, in der Romandie oder der Deutschschweiz sehr unterschiedlich waren und differenzierte Antworten erforderten: zum Beispiel für die Zusammenarbeit zwischen Spitälern und anderen Organisationen (Hausärzte, Pflegeheime) sowie für das Zusammenspiel zwischen privaten und öffentlichen Akteuren.
Die Subsidiarität, und die damit verbundene Bürgernähe, ist auch ein Garant für die Akzeptanz der Versorgungsorganisation und deren hohen Kosten. Im zweitteuersten Gesundheitssystem der Welt, verglichen mit dessen Anteil am Bruttoinlandprodukt, ist das keine Selbstverständlichkeit.
Kantone als Versuchslabore
Die hauptsächlich kantonale Hoheit im Gesundheitssektor ermöglicht nicht nur Bürgernähe, sondern bietet 26 Versuchslabore für innovative Projekte. Managed-Care-Modelle wurden zum Beispiel zuerst im Kanton Zürich ausprobiert, weil dort der Markt genug gross war, um keinen Abwehrreflex der etablierten Ärzte auszulösen. Auch Telemedizinanbieter starteten zuerst Versuche dort, wo die kantonalen Gesundheitsgesetze den notwendigen Spielraum öffneten. Für solche Pionierprojekte sind kurze Entscheidungswege und der persönliche Zugang zu allen wichtigen Akteuren wichtig, was in einem zentralisierten Staat schwieriger ist.
Bewährt sich ein neues Versorgungskonzept in einem Kanton, lassen sich die gesetzlichen Bestimmungen in anderen eher anpassen. Umgekehrt sind bei erfolglosen Modellen die «Schäden» geografisch begrenzt.
Funktionale und politische Räume
Kantonale Organisationsräume sind nicht nur vorteilhaft. Gerade für interkantonal tätige Unternehmen ergeben sich aus 26 Regelungen für das Erlangen von Betriebsbewilligungen, die Finanzierung der Leistungen oder die Zusammenarbeit mit anderen Gesundheitsakteuren Schwierigkeiten.
Zudem folgen kantonale Grenzen selten denjenigen von funktionalen Räumen – also Gebieten, die gesellschaftlich und wirtschaftlich zusammenhängen. Diese Räume sind je nach Gesundheitsleistungen unterschiedlich. Während die ambulante Alterspflege (Spitex) sehr lokal organisiert werden kann, brauchen Alters- und Pflegeheime grössere Einzugsgebiete oft über die Gemeindegrenze hinweg, um effizient betrieben werden zu können. Spitäler, Notfalldienste oder (hoch-) spezialisierte Medizin wiederum benötigen noch grössere, supraregionale Einzugsgebiete.
Grenzen sprengen
Die Problematik der funktionalen Räume kann – wenn der Wille da ist – überwunden werden. Viele Gemeinde bündeln ihre Ressourcen zum Beispiel für den Bau und Betrieb eines gemeinsamen Pflegeheims.
Manche Kantone (zum Beispiel Schaffhausen, Freiburg oder Wallis) haben eine Verwaltungsebene zwischen den Gemeinden und dem Kanton für die Organisation der Versorgung etabliert – «Gesundheitsbezirke», die eine Balance zwischen dezentraler Bürgernähe und ausreichendem Einzugsgebiet gewährleisten.
Auch über die Kantonsgrenzen hinweg sind punktuelle Initiativen zu verzeichnen, die Kooperationen ermöglichen. So zum Beispiel das Hôpital intercantonal de la Broye (HIB), das von den Kantonen Waadt und Freiburg gemeinsam finanziert wird, oder das Projekt Lunis, das die Fusion der Kantonspitäler von Luzern und Nidwalden vorsieht.

Fusion geplant: Luzerner Kantonsspital. (Wikimedia Commons)
Es gibt auch systematische, institutionelle Bestrebungen. Per Volksabstimmung haben 2019 die Kantone Basel-Stadt und Basel-Land entschieden, ihre Spitalplanung künftig gemeinsam durchzuführen. 2020 haben fünf kantonale Gesundheitsdirektoren – diejenigen von St. Gallen, Glarus, Graubünden und beider Appenzell – ein Projekt zur koordinierten Spitalplanung lanciert, dessen Ergebnisse 2022 erwartet werden.
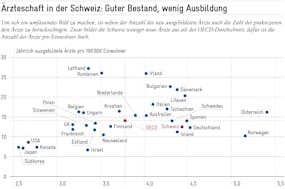
Zuletzt muss, gemäss Krankenversicherungsgesetz, die hochspezialisierte Medizin schweizweit durch die Kantone koordiniert werden. Obwohl diese Bestimmung seit 2009 in Kraft ist, sind die Ziele dieser Koordination noch nicht erreicht, wie der Bundesrat 2019 zurecht festgestellt hat. Mit fünf Universitätsspitälern, die zum Teil nur 70 Kilometer voneinander entfernt liegen, leistet sich auch die Schweiz kostspielige Strukturen und verzichtet auf Spezialisierungen und Skaleneffekte.
Problematische Mehrfachrolle der Kantone
Ein koordiniertes regionales Vorgehen bei der Gesundheitsversorgung wird von Politikern kaum offen infrage gestellt. In der konkreten Umsetzung hingegen hapert es. Zu oft bedeutet Gesundheitspolitik vor allem Regionalpolitik, auch deshalb, weil die Kantone einerseits Regulatoren, Aufsichtsinstanz und Finanzierer, anderseits Eigentümer und Betreiber eigener Institutionen sind. In vielen Kantonen, zum Beispiel in Graubünden, Luzern oder Neuchâtel, ist das Kantonsspital der grösste Arbeitgeber.
Viele Kantone versuchen deshalb, ihre Spitäler vor der zum Teil ausserkantonalen Konkurrenz zu schützen, indem sie als Eigner teure (Über-) Investitionen in Milliardenhöhe finanzieren oder via Subventionen (sogenannte gemeinwirtschaftliche Leistungen), Kontingente oder Tarifeinschränkungen den Wettbewerb verzerren. Damit nimmt man politisch Staatsversagen in Kauf, das zu fehlender Koordination und somit zu Überkapazitäten führt. So sind in den Kantonen Neuenburg, Zürich, Basel-Stadt und Basel-Land in den letzten Jahren Restrukturierungs- bzw. Fusionsprojekte, die unternehmerisch wichtig und richtig gewesen wären, durch politisch-demokratische Entscheide ausgehebelt worden.
Keine grosse Spitalregionen
Um die Interessenkonflikte der Kantone bei der Spitalplanung zu reduzieren, wird manchmal die Bildung von Grossregionen vorgeschlagen. Während das Ziel einer überregionalen Organisation erstrebenswert ist, ist die konkrete Gestaltung von solchen Regionen mit Problemen verbunden.
Will man nämlich Grossregionen definieren, die nicht mit den Kantonsgrenzen übereinstimmen, müsste man aufgrund der fiskalischen Äquivalenz («wer befiehlt, zahlt») die Spitalfinanzierung national regeln – also zulasten des Bundes statt wie heute mit 45 Prozent zulasten der Kantone. Dadurch würde man die Spitalversorgung vom restlichen Gesundheitssektor abkoppeln, was zu Schnittstellenproblemen und Fehlanreizen führen würde.
Will man auf bestehende Kantonsstrukturen aufbauen und einzelne Kantone in einer Region zusammenbringen, ergeben sich Governance-Schwierigkeiten. Eine Grossregion Zürich-Schaffhausen zum Beispiel brächte zwei Partner mit ungleichen Gewichten zusammen. Nach welchen Regeln werden unterschiedliche Ansichten in der Spitalplanung gelöst, wenn der Kanton Zürich anders als Schaffhausen vorgehen möchte? Wird das Stimmverhältnis aufgrund der Bevölkerungszahl definiert, wäre Schaffhausen stets auf der Verliererseite. Haben beide Partner gleiches Stimmrecht, verfügte Schaffhausen über ein Vetorecht, um potenzielle Zentralisierungen ausserhalb des Kantons zu blockieren.
Zuletzt geht die Bildung regionaler Grossregionen von der Prämisse aus, dass Spitalleistungen vom Staat geplant werden können. Es gibt aber kaum Gründe, anzunehmen, dass die bestehenden Fehlplanungen auf Stufe Kanton durch die Einführung grösserer Planungsräume beseitigt werden könnten. Im Gegenteil: Je weiter weg von den Bürgern die Entscheide getroffen werden, desto grösser ist das Risiko von politisch bedingten Fehlallokationen.
Weniger Planung, mehr Durchlässigkeit
Föderalismus im Gesundheitssektor ermöglicht eine gute, innovative und bürgernahe Versorgung. Allerdings schafft die mehrfache Rolle der Kantone Fehlanreize. Der Kantönligeist, der zu Überkapazitäten führt, muss verschwinden.
Eine Möglichkeit, von dezentralen Strukturen zu profitieren, ohne auf grosse Planungsregionen zu setzen, wäre der Ersatz der kantonalen Spitallisten durch schweizweit gültige Qualitätsstandards. Alle Spitäler, die die Kriterien erfüllen, dürften ihre Leistungen der Krankenkasse und dem Wohnkanton des Patienten verrechnen. Der Bund würde explizit nicht festlegen, wo welche Spitäler zu betreiben sind. Die Kantone blieben für die Versorgung zuständig, wie es bereits in anderen Bereichen der Gesundheitspolitik erfolgreich praktiziert wird (Apotheken, Arztpraxen, Spitex).
Sofern dieser offenere Markt die gewünschten Leistungen in einem Einzugsgebiet nicht hervorbrächte, könnten die Kantone subsidiär auf regionale Bedürfnisse mit der Vergabe von gemeinwirtschaftlichen Leistungen eingehen. Mit dieser Massnahme wäre die Durchlässigkeit über die Kantonsgrenzen verbessert und der qualitative Wettbewerb in der ganzen Schweiz gefördert, was zuletzt zu einer Spezialisierung und Konzentration der Spitäler führen würde – ohne den Föderalismus aufgeben zu müssen.
Dieser Beitrag ist erschienen in: Herausforderung Gesundheitspolitik Schweiz, Schriftenreihe der Schweizerischen Gesellschaft für Gesundheitspolitik (SGGP), Band 138, Eleonore und Jürg Baumberger, Martin Bienlein, Charles Giroud, Thomas Zeltner (Hrsg.), Bern 2020.